第5回日本心臓財団メディアワークショップ「メタボリックシンドロームのリスク」
メタボリックシンドロームの診断基準項目の1つである糖尿病は、単独でみても、心筋梗塞や脳卒中などの心血管疾患を引き起こす強力なリスクファクターである。その適切な治療のためにはエビデンスによる裏付けが不可欠だが、曽根氏は、日本人の糖尿病患者は、欧米人の糖尿病患者と違って、必ずしも肥満ではないなどの特徴を指摘し、日本人独自のエビデンスの蓄積が必要であることを強調した。また、メタボリックシンドロームを構成する個々のリスクファクターは、糖尿病患者においても、心血管疾患リスクをさらに押し上げるため、肥満や喫煙、運動不足、高血圧や高脂血症など、改善できるリスクファクターは改善し、致命的な心血管疾患をできるだけ予防することが重要と述べた。
糖尿病とメタボリックシンドロームの概念の共通点
日本における糖尿病患者は、ライフスタイルの欧米化にしたがって増加しており、現在では成人約6人に1人が糖尿病あるいは糖尿病予備軍である。糖尿病は、単独でも心筋梗塞や脳卒中などの心血管疾患を引き起こす強力なリスクファクターであるが、高血圧や高脂血症などを合併することで、さらにこのリスクが上昇することがわかっている。高血圧や高脂血症など複数のリスクファクターが冠動脈疾患にどう影響するかを検討したアメリカの大規模臨床試験では、高血圧や高脂血症などのリスクファクターの保有数が増加した場合、死亡率は、リスクファクターがない場合と比べると数倍に上昇することが報告された。糖尿病患者においては、この関係がさらに悪化し、リスクファクターの保有数増加に伴う死亡率は、糖尿病でない人の約2倍に増加することがわかっている(図)。
図.糖尿病患者と非糖尿病患者における心血管疾患リスクファクターの保有数と
死亡率の関係(MRFIT)
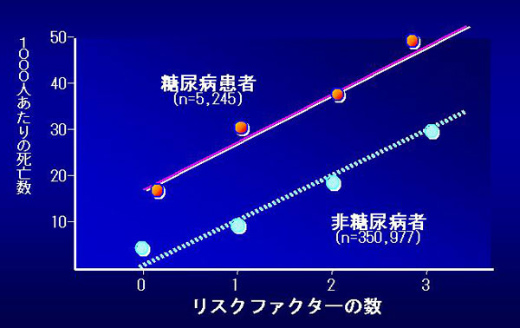
MRFIT:Multiple Risk Factor Intervention Trial
Stamler J et al. Diabetes Care 1993;16:434
つまり、糖尿病患者が冠動脈疾患を防ぐためには、血糖値を下げるだけではなく、高血圧や高脂血症などのリスクファクターを一つ一つ治療することが重要だといえる。複数のリスクの治療を重視する点は、まさにメタボリックシンドロームの概念に共通している。
大規模介入研究JDCSにみる日本人2型糖尿病患者の特徴
現在、日本人の2型糖尿病患者のより適切な治療法の開発に役立てる目的で、生活指導の効果を検討する大規模介入研究Japan Diabetes Complications Study(JDCS)が進行している。全国59カ所の糖尿病専門施設の患者2,205名を対象にしているが、この対象患者の背景因子を調べた結果、日本の糖尿病患者の特徴と、欧米との違いが浮き彫りになった。<糖尿病患者=肥満ではない>
JDCS登録患者の背景を、イギリスとアメリカの2型糖尿病患者と比べてみると、肥満度を判定する指標であるBMI値は、日本人患者が23.1(標準値:18.5以上~25未満)、イギリス人患者が29.4、アメリカ人患者は32.3で、日本人患者の肥満度が明らかに低かった。つまり、日本人の糖尿病患者は欧米人と違って、それほど肥満していないということになる。
<日本でも糖尿病患者の冠動脈疾患発症率は脳卒中を上回る>
JDCSでみると、糖尿病患者における冠動脈疾患と脳卒中の発症率は、非糖尿病患者に比べて、およそ4~5倍高いことがわかっている。さらに、脳卒中が多いという日本人の一般的傾向とは違い、糖尿病患者においては、冠動脈疾患が脳卒中を上回るという欧米型の傾向が強まっている。
<冠動脈疾患のリスクファクターとして日本人患者ではトリグリセリドが重要>
日本人とイギリス人の糖尿病患者の冠動脈疾患のリスクファクターを比較すると、高LDLコレステロールが一番重要なリスクである点は同じである。しかし2番目が、日本人患者では高トリグリセリド(中性脂肪)であるのに対して、イギリスでは低HDLコレステロールとなっている。
このように、同じ2型糖尿病患者であっても、病態やリスクには大きな違いがあるため、日本人を対象にした大規模臨床試験に基づくエビデンスが必要となるわけである。
世界的なメタボリックシンドロームの診断基準が
必ずしも日本人にとって良い心血管疾患予知マーカーとは限らない
これまで世界的に使われてきたメタボリックシンドロームの診断基準に、世界保健機構(WHO)のもの(1998年発表)と全米コレステロール教育プログラム(NCEP)のもの(2001年発表)がある。これらの診断基準が、日本人糖尿病患者の心血管疾患を予知するマーカーとして有効かどうかを、JDCSの対象患者データで検討した結果、興味深い事実が示された。WHOとNCEPの診断基準に基づいて、JDCS対象患者がメタボリックシンドロームと診断された割合をみると、JDCS患者のうちWHO診断基準にあてはまるのは男女共に約50%で、NCEP診断基準に当てはまるのは、男性45%、女性38%だった。
次に、冠動脈疾患と脳卒中の発症率をメタボリックシンドローム群と非メタボリックシンドローム群とで比べると、WHO診断基準の男性患者においては、冠動脈疾患発症率に大きな差はなく、NCEP診断基準でも、男性の脳卒中発症率と、女性の冠動脈疾患発症率、脳卒中発症率に大きな差はなかった。このことから、WHOやNCEPの診断基準に基づいて診断されたメタボリックシンドロームは、日本人の糖尿病患者において、必ずしも良い心血管疾患の予知マーカーではなかったといえる(表)。
表.WHOとNCEPの診断基準でメタボリックシンドロームと診断される
JDCS対象患者の冠動脈疾患と脳卒中の発症率
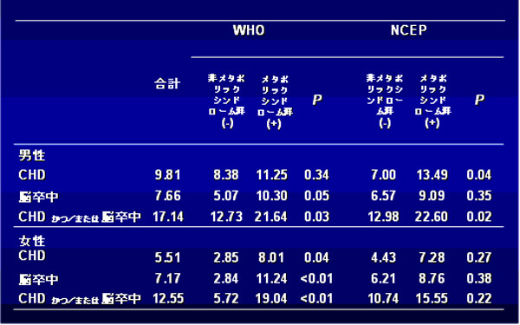 CHD:冠動脈疾患
CHD:冠動脈疾患Sone H et al. Diabetes Care 2005;28:1463
日本版メタボリックシンドローム診断基準は
糖尿病患者の心血管疾患の予知マーカーとなりえるか?
では、日本版のメタボリックシンドローム診断基準は、糖尿病患者において心血管疾患の予知マーカーになるのであろうか。1996年から8年間追跡したJDCS対象患者のデータを日本版の診断基準に照らし合わせると、メタボリックシンドロームの割合は約20%で、前述のWHOとNCEPの診断基準による割合より低かった。これは、日本版では内臓肥満をメタボリックシンドロームの必須項目としているが、糖尿病患者が必ずしも肥満ではないため、多くがメタボリックシンドロームから除外されたことによる。WHOとNCEPの診断基準では、肥満が必須項目ではなかったため、日本の診断基準に比べるとメタボリックシンドロームの割合が高かったのである。次に、メタボリックシンドローム群の冠動脈疾患と脳卒中の発症率を非メタボリックシンドローム群と比べたところ、日本版をもってしても、これらを予知するには不十分であった。
この結果は、糖尿病という非常に大きなリスクがすでにある場合、メタボリックシンドロームの必須項目である腹部肥満の意義が薄れてしまったためと考えられる。
糖尿病患者の心血管疾患予防のために、日本人のエビデンスが必要
これまでみてきたように、一口に糖尿病患者といっても、日本と欧米では違いがあることが明らかになった。また、WHOやNCEPという従来の世界的なメタボリックシンドロームの診断基準が、必ずしも日本人の糖尿病患者において、心血管疾患を予知するために有効ではないことがわかった。さらに、日本のメタボリックシンドローム診断基準も、糖尿病患者の心血管疾患を予知するには不十分で、改善の余地があることが示された。このように、糖尿病患者に関するエビデンスはまだ十分とはいえず、今後の研究が待たれるが、現時点で糖尿病患者の心血管疾患を予防するためには、肥満や高血圧、高脂血症などの治療できるリスクファクターを一つ一つ減らすことが大事であり、その点でメタボリックシンドロームと診断して、早期治療を促すことは重要といえる。
【目次】
INDEX
- 第25回 高血圧ゼロを目指す、循環器疾患予防の最新トレンド!―家庭と地域での取り組み―
- 第24回『心房細動』の診断・治療における最新トレンド―AIや家庭で取得したバイタルデータを活用した早期発見の可能性―
- 第23回 日常に潜む脳卒中の大きなリスク、『心房細動』対策のフロントライン―心不全の合併率も高い不整脈「心房細動」の最新知見―
- 第22回 高血圧パラドックスの解消に向けて―脳卒中や認知症、心不全パンデミックを防ぐために必要なこととは?―
- 第21回 健康を支える働き方改革「スローマンデー」の勧め―血圧と心拍数が教える健康的な仕事習慣―
- 第20回「家庭血圧の世界基準を生んだ「大迫(おおはさま)研究」30周年記念~家庭血圧普及のこれまでとこれから。最新知見とともに~
- 第19回「足元のひえにご注意! 気温感受性高血圧とは?」~気温と血圧、循環器病の関係~
- 第18回「2015年問題と2025年問題のために」~循環器疾患の予防による健康寿命の延伸~
- 第17回「ネット時代の健康管理」~生活習慣病の遠隔管理から被災地支援まで~
- 第16回「突然死や寝たきりを防ぐために…」~最新の動脈硬化性疾患予防ガイドラインから~
- 第15回「眠りとは?睡眠と循環器疾患」?こわいのは睡眠時無呼吸だけではない?
- 第14回日本心臓財団メディアワークショップ「コール&プッシュ!プッシュ!プッシュ!」?一般人による救命救急の今?
- 第13回日本心臓財団メディアワークショップ「心房細動治療はこう変わる!」
- 第12回日本心臓財団メディアワークショップ「新しい高血圧治療ガイドライン(JSH2009)」
- 第11回日本心臓財団メディアワークショップ「CKDと循環器疾患」
- 第10回日本心臓財団メディアワークショップ「特定健診・特定保健指導と循環器疾患」
- 第9回日本心臓財団メディアワークショップ「睡眠時無呼吸症候群(SAS)」
- 第8回日本心臓財団メディアワークショップ「動脈硬化を診る」
- 第7回日本心臓財団メディアワークショップ「新しい循環器医療機器の臨床導入をめぐる問題点」
- 第6回日本心臓財団メディアワークショップ「不整脈の薬物治療に未来はあるか」
- 第5回日本心臓財団メディアワークショップ「メタボリックシンドロームのリスク」
- 第4回日本心臓財団メディアワークショップ「高血圧診療のピットホール:家庭血圧に基づいた高血圧の管理」
- 第3回「突然死救命への市民参加:AEDは革命を起こすか」
- 第2回 「心筋梗塞は予知できるか」
- 第1回 「アブラと動脈硬化をEBMから検証する」