医用工学(ME)の進歩が目覚ましい現在、循環器領域においては、新しい医療機器が生命維持の根幹として非常に大きな役割を果たしている。一方、これら医療機器の日本への臨床導入は、欧米に比べ遅れを取っているのが現状である。本講演で笠貫宏氏は、日本の保険制度の実情や欧米との格差を踏まえながら、ペースメーカーを中心とした生命維持装置の臨床導入をめぐる問題点について解説した。
世界における生命維持装置開発の歴史
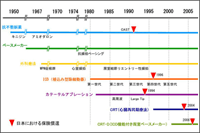
不整脈の非薬物療法の代表格であるペースメーカーは、1950年代から徐脈性不整脈に対する有効な治療法として用いられてきた。1980年になると、心臓突然死の原因となる頻脈性不整脈の新たな治療法として植込み型除細動器(ICD)が登場し、1996年には心不全に対する新治療法として両室ペースメーカー(心臓再同期療法/CRT)が、2000年にはCRTにICD機能も付けた両室ペースメーカー(CRT-D)が登場し、これら新規の生命維持装置が次々と臨床導入されてきた(図1)。心臓突然死は日本では年間5〜7万人、米国では30〜40万人と推定され、その直接的な原因の約8割が心室細動であるという。そこで開発されたのがICDである。その後、ICDは機器の小型化が進み、植込み患者数は増え続けている。ICDを植え込むと、心室細動や心室頻拍が起こった時、右室に留置されているリードがこれを感知し、電気ショックやペーシング機能を作動して正常な脈に戻す。ICDは臨床試験で薬物療法よりも高い効果が確認されており、再発予防だけでなく、初発予防にも適応が拡大されてきている。
一方、心不全になると心電図上ではQRS波という波形の幅が広くなり、心臓の左室の動きが右室より遅れ、両方の同期性が悪くなって生命予後が悪化する。CRTはその治療法として開発されたもので、右室と左室の両方をペーシングすることで同期性を改善し(通常のペースメーカーには左室のペーシング機能はない)、広くなっていたQRS波の幅を狭くする。さらに、心不全患者では心室細動による突然死が多いという特徴があることを受け、CRTにICD機能を付けたCRT-Dが開発された。
薬物療法とこれら非薬物療法とを比較した臨床試験(MIRACLE、CARE-HF、COMPANIONなど)からは、いずれもCRT、CRT-Dの方が生命予後が良いというエビデンスが得られている。
日本における医療機器導入の遅れと問題点
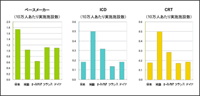
図2.申請から承認までの平均期間――2社製品における日米の比較
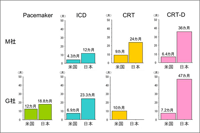
図3.新製品CRT-Dの各国における承認時期の比較(新治療法格差、製品世代格差)
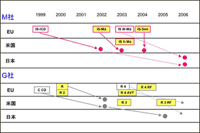
ICD、CRT、CRT-Dの臨床導入において、日本は欧米に大きく遅れを取ってきた。これらの承認時期を日米で比較すると、いずれも日本では約1〜4年の遅れがみられる(図2)。特に、新治療法として導入されたCRT-Dの機種で欧米に比べて日本の遅れが顕著である(図3)。笠貫氏によれば、「これらの機器はすべて輸入品だが、新薬と違い、導入時に問題となる『有効性・安全性』に際立った人種差はない。一方で、MEの進歩は新薬に比べて非常に早く、新製品や新治療法の開発や機器の改良は目覚ましい」という。
▲クリックすると拡大表示します
図3.新製品CRT-Dの各国における承認時期の比較(新治療法格差、製品世代格差)

▲クリックすると拡大表示します
昨年5月に開催された第20回日本心臓ペーシング・電気生理学会(現・日本不整脈学会)での「US-Japan Medical Standard Gap」に関するアンケートによると、欧米に比べて日本の医療機器の使用認可が「大変遅れている」と感じている医師は80%、「かなり遅れている」は20%、と全員が遅れを感じていた。機器別では、ICD、CRT、CRT-Dを遅れていると感じる人が群を抜いて多かった。その原因は学会や医師といった医療側、厚生労働省や医薬品医療機器総合機構などの行政側および申請する企業側にあると考えられている。
笠貫氏は、日本における循環器系医療機器導入の問題点について、表に示す7つを挙げ、中でも1と2の新治療法および新製品の導入が遅いことは大きな問題であると指摘した。
表.ペースメーカー等の導入の問題点
| 1. | 新治療法の導入が遅い(新治療法格差) |
| 2. | 新製品の導入が遅い(製品世代格差) |
| 3. | 必要かつ十分な機種が必ずしも導入されていない(製品機種格差) |
| 4. | 有効かつ安全な普及のためのスキームが十分確立されていない(施設基準等) |
| 5. | 適応症の拡大が遅い(適応拡大格差) |
| 6. | 機器の保険償還価格が高い(内外価格差) |
| 7. | 手技料が低い(技術料格差) |
格差解消に向けての取り組みと課題
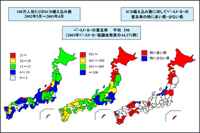
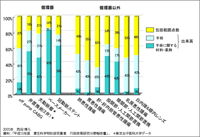
こうした導入の遅れをなくすため、現在、欧米と日本との同時臨床試験がいくつか進行中である。さらに、国内においても、医薬品医療機器総合機構の発足や新医療機器GCP(臨床試験の実施基準)の制定により、申請・承認審査のシステム改革が進んでいる。一方、ペースメーカーの実施施設数は、米国、オーストラリア、フランス、ドイツに比べて日本は約1.5〜3倍と非常に高い(図4)。また、経皮的冠動脈形成術の実施施設数も日本は非常に多い。この実状を踏まえ、ICDやCRTを健全に普及させるための施設基準が積極的に検討された。その結果、現在、これらの実施施設数の割合は、米国には及ばないもののフランスやドイツとほぼ同程度となっており、健全な普及が図られている。2005年のICD植込み件数は、米国は日本の約13倍と圧倒的に多いが、経時変化でみると、日本も毎年確実に増えている。ただ、製品の普及格差は欧米と日本との間だけではなく、国内の都道府県間にも存在し(図5)、これをどのように解消していくかもまた問題である。
さらに、ICDなどの保険適応症拡大においても日本の対応は遅い。笠貫氏は、「日本と欧米は心臓突然死の基礎疾患が異なり、適応症には人種差が出てくるが、日本も適応症の拡大に迅速に対応できるシステム作りが求められている」と述べた。
診療報酬制度の問題点
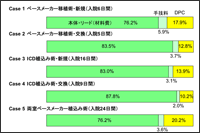
一方、費用の格差はどうだろうか。ペースメーカーの価格は、日本では欧米の2〜4倍以上である。これはメーカーの輸入原価に対して、手術の立ち会い費用、24時間体制の維持費用、機器の貸し出し費用、市販後の調査費用など、さまざまな差益が加わるためである。また、ペースメーカー植込み術の費用は、日本の場合、入院基本料や検査などのDPC(診断群分類)による包括評価項目とそれ以外の出来高項目から算定される。後者にはペースメーカー本体やリード代など医療材料費のほか、手技料として、医師、看護師、コメディカルの労務費や、保険請求できない物品、光水熱費などが含まれる。そのため、高価な機器をどれだけ使用しても出来高で請求できるため、必然的に医療費は上がる。しかし、図6に示すように、手技料は2.0〜5.9%にすぎず、手技料に対する医師の評価と診療報酬のギャップは大きい。循環器領域では、出来高部分の中でも医療材料費が非常に高く、包括評価部分や手技料としての出来高は低い傾向がみられる(図7)。これについて笠貫氏は、「循環器領域においては、診療報酬制度そのもののあり方について考え直す必要がある」との考えを示した。一方、米国のDRG(Diagnosis Related Group)/ PPS(Prospective Payment System)方式では、医師への技術報酬は病院経費とは別に直接支払われ、医療材料など病院にかかわる費用はすべて包括されている。
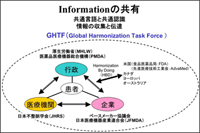
インフォメーション・ギャップへの理解
行政、医療機関、そして企業がどのように情報を共有し、インフォメーション・ギャップを埋めていくかが、医療機器に関する今後の課題である。1993年から、日本、米国、カナダ、ヨーロッパ、オーストラリアでは互いに連携し、官民共同の国際整合化会議GHTF(Global Harmonization Task Force)を開いて、共通言語と共通認識による情報の収集と伝達に努めている(図8)。一方、受療者、医療者、メディアの間のインフォメーション・ギャップについても、笠貫氏は「非常に大きい」という。「今後、これをどのようにして埋めていくかが早急の課題だ」と指摘し、「その意味でも、医療者、行政、企業という側面からだけでなく、国民をベースに置いた解決策を、メディアの人々とともに考えていかなければならないだろう」と結んだ。